|
ایمنی محل کار آزمایشگاه (قسمت سوم)
حفظ کارکنان
امروزه، کارکنان بخش تامین سلامت با خطرات بسیاری سر و کار دارند. ما آگاهیم که با استفاده از ابزار فاقد سوزن و ابزاری با سوزنهای ایمن، میتوان جان افراد را نجات داد. این وظیفه ما است که هرچه در توان داریم برای حفظ کارکنان تامین سلامت که جان خود را وقف حفاظت از سلامت هموطنان خود نمودهاند، به کار گیریم.
افراد در معرض خطر
تنها متخصصین پزشکی نیستند که در معرض خطر قرار دارند. اگرچه پرستاران فعال در شرایط پزشکی مزمن، در بالاترین خطر تشخیص داده شدهاند، کارکنان سایر بخشها نیز دارای پتانسیل برای این جراحات میباشند، از جمله:
خدمات زندانها
خدمات پلیسی و امنیتی
خدمات گمرک
کارگران خدمات اجتماعی و مددکاران
خدمات دفن و کفن
پیرسینگ / طراحی روی بدن
خدمات شهری و دفع زباله
صنعت تخریب و ساخت و ساز
کارکنانی که ممکن است بیشتر در معرض خطر قرار داشته باشند:
کارکنانی که دچار معلولیت میباشند
کارکنان مهاجر
کارکنان پیر و جوان
زنان باردار و مادران پرستار
پرسنل آموزشندیده یا بیتجربه
کارکنان بخش تعمیر و نگهداری
کارکنان مبتلا به نقص سیستم ایمنی
کارمندانی با شرایط نامساعد سلامت مانند مبتلایان به برونشیت
کارمندان تحت درمان که ممکن است این امر موجب آسیبپذیری آنان شود
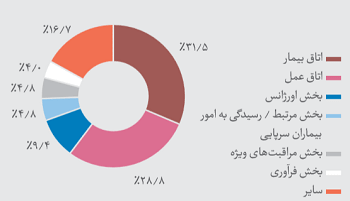
پراگندگی وقوع جراحت ناشی از سوزن و ابزار تیز در بخشهای تامین سلامت
پرستاران
بیش از نیمی از تمامی پرستاران در طول حرفه خود، حداقل یک بار جراحت ناشی از ابزار تیز را تجربه میکنند. پرستاران شاغل در مراکزی با تعداد ناکافی پرسنل و سازماندهی ضعیف، دو برابر پرستارانی که مراکزی با تعداد مناسب پرسنل فعالیت دارند، جراحت ناشی از سوزن را گزارش دادهاند. بنابراین، وجود تعداد کافی کارکنان نه تنها برای بیماران امنیت بیشتری فراهم کرده و از بروز خطاهای پزشکی پیشگیری میکند، بلکه برای پرستاران نیز ایمنتر خواهد بود. کمبود پرستاران توسط خطرات کنترل نشده شغلی تشدید و این مشکل با وجود ترس پرستاران از اینکه یک بیماری مرگآور را به اعضای خانواده خود انتقال دهند، وخیمتر نیز میشود.
پرستاران در موفقیت برای پیشگیری از این جراحات نقش کلیدی را ایفا میکنند، آنها در سراسر کشور در گفتوگو با همکاران و مامورین منتخب در مورد نیاز به ایمنی کارکنان تامین سلامت حضور داشتهاند. این امر نه تنها موجب افزایش آگاهی در مورد خطرات HIV و هپاتیت در محیط کار شده، بلکه آگاهی عمومی درباره خطراتی که این کارکنان را تهدید نموده و بر کمبود تعداد پرستاران تاثیر میگذارد را نیز افزایش میدهد.
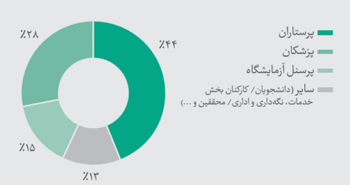
گروههای شغلی پرسنل بخش تامین سلامت که پس از جراحت پوستی، در معرض خون و یا مایعات بدن قرار گرفتهاند
خون
طبق تعریف اداره ایمنی و بهداشت در مشاغل آمریکا (OSHA) خون به معنی خون انسان، اجزای خون انسان و فرآوردههای تهیه شده از خون انسان است.
سایر مواد عفونتزا
سایر مواد بالقوه عفونتزا (OPIM) عبارتنداز:
مایعات بدن انسان ازجمله: منی، ترشحات واژینال، مایع مغزی-نخاعی، مایع مفصلی، مایع پلورال، مایع پریکاردی، مایع پرده صفاق، مایع آمنیوتیک، آب دهان در مراحل دندانپزشکی، هر نوع مایعی که به طور قابل مشاهده آلوده به خون باشد و تمامی مایعات بدنی که در شرایطی که افتراق بین مایعات بدنی دشوار باشد
هر نوع بافت یا عضو ناسالم (به جز پوست سالم) یک انسان (زنده یا مرده)
کشتهای سلولی یا بافتی، کشتهای اعضای حاوی HIV یا محیط کشت و سایر محلولهای حاوی HIV و خون، اعضا یا بافتهای دیگر از حیوانات آزمایشی مبتلا به HIV یا ویروس هپاتیت B.
جراحات هنگام کار
معمولاً جراحات ناشی از ابزار و تجهیزات تیز و برنده در محیطهایی با تعداد ناکافی کارکنان که همچنین کار با اضطراب و سرعت بالا انجام میشود، اتفاق میافتد. وجود حجم بالای کار اغلب برای پرسنل ایجاد خستگی، پریشانی و گاهی عصبانیت میکند. در چنین شرایطی احتمال بروز خطر جراحت و عفونت برای این افراد افزایش مییابد. همچنین احتمال بروز جراحات برای کارکنان بخش تامین سلامت میتواند با روشهای نادرست، مانند دستبهدست کردن ابزار تیز و برنده در بین کارکنان، قراردادن زبالههای تیز و برنده در سطل زباله یا عدم استفاده از ابزاری ایمنتر (با خطر کمتر) افزایش یابد.
رایجترین روشهای اجرایی در هنگام خطر جراحت عبارتند از: تزریق ماهیچهای و زیرپوستی (۲۲ درصد)، گرفتن نمونه خون یا در طول کانولاسیون داخل وریدی (۲۰ درصد) و درپوشگذاری مجدد سوزنهای استفاده شده (۳۰ درصد) طبق برآورد سازمان جهانی بهداشت جهانی (WHO)، هر ساله بیش از دو میلیون نفر از کارکنان تامین سلامت، حادثه پر اضطراب جراحت پوستی توسط یک وسیله تیز و آلوده را تجربه میکنند (هرچند ۱۵ الی ۹۰ درصد از آنها گزارش نمیشود).
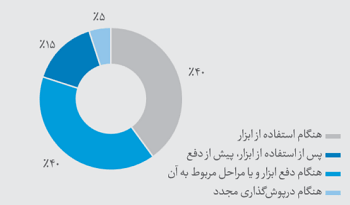
زمان وقوع جراحت ناشی از سوزن
سوزن
حدودا ۹ میلیون آمریکایی در منزل از سوزن یا سایر وسایل تیز برای انجام امور پزشکی خود استفاده میکنند. این تعداد به علاوه بیش از ۳ میلیارد سوزن و ابزار تیز دیگر که مورد استفاده قرار میگیرد، باید سالیانه خارج از مراکز تامین سلامت دفع شوند. باید توجه داشت که هیچگاه سوزنهای بدون درپوش و سایر اشیا تیز و برنده (اشیا و ابزاری که درون ظروف دفع پسماندهای تیز و برنده (سیفتی باکس) قرار ندارند) را در سطلهای زباله خانگی یا عمومی، سطلهای بازیابی، یا درون سرویس بهداشتی دفع ننمود، چراکه ممکن است کارگران فاضلابها و مامورین جمعآوری زباله، سرایداران، خدمه نظافت ساختمان و حتی اعضای خانواده و کودکان در معرض خطر آسیبدیدگی قرارگیرند.
کالج جراحان آمریکا (ACS) استفاده از سوزنهای بخیه فاقد نوک تیز را به منظور کاهش جراحت ناشی از ابزار تیز توصیه میکند، اما کمتر از ۱۰ درصد از جراحان در حداقل ۷۵ درصد از موارد این روش را به کار میبرند.
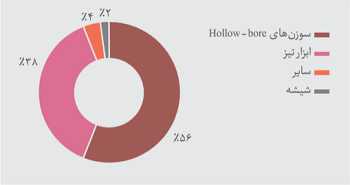
انواع ابزاری که عامل جراحات پوستی میباشند
جراحات سوزن
بنابر گزارشی از شبکه اطلاعات پیشگیری از قرارگیری در معرض جراحت (EPINet)، حدوداً نیمی از جراحات مربوطه، در حین استفاده از ابزار تیز و حدود ۴۰ درصد از این جراحات، ناشی از سوزن با طراحی ایمن بوده که اکثرا پیش از فعالسازی به وسیله ایمنی رخ داده است. بعلاوه، طبق این گزارشات، بسیاری از جراحات در اتاق بیماران، در میان پرستاران و نیز در اتاقهای عمل، بین اعضای تیم جراحی اتفاق میافتد. جراحات مرتبط با ابزار تیز در بخشهای بیمارستانی به غیر از اتاق عمل در طول سالهای ۲۰۰۱ تا ۲۰۰۶ (پیرو قانون سال ۲۰۰۰ مبنیبر ایمنی و پیشگیری از جراحات ناشی از سوزن)، به میزان ۳۱٫۶ درصد کاهش داشته است. در حالیکه میزان جراحات در بخشهای مربوط به جراحی که استفاده از وسایل ایمن در مقایسه با سایر بخشها در آن دارای محدودیت میباشد، در مدت زمان مشابه ۶٫۵ درصد افزایش یافت.
بیماریهای قابل انتقال
اگرچه HBV، HCV و HIV کانونهای اصلی جراحات ناشی از ابزار تیز و شیوههای غیر ایمن تزریق میباشند، اما بیش از ۲۰ نوع پاتوژن قابل انتقال با خون که بدین شکل منتقل میشوند، مشخص شده است. پرستاران هرروزه در حین اینکه از بیمارن مراقبت میکنند، در معرض خطر دریافت پاتوژنهای قابل انتقال از راه خون میباشند که میتواند به طور بالقوه منجر به عفونتهایی نظیر HIV یا هپاتیتهای B و C شوند. از بین ۵۹ میلیون پرسنل بخش تامین سلامت در سراسر جهان، سالیانه حدود ۳ میلیون نفر از طریق پوست در معرض پاتوژنهای قابل انتقال با خون قرار میگیرند که ۲ میلیون از این پاتوژنها ویروس هپاتیت B،و۰٫۹ میلیون هپاتیت C و ۱۷۰۰۰۰ HIV میباشد. ممکن است این جراحات منجر به ۱۵۰۰۰ مورد هپاتیت C، و۷۰۰۰۰ مورد هپاتیت B و ۵۰۰ مورد HIV شود. بیش از ۹۰ درصد این جراحات در کشورهای در حال توسعه رخ میدهد.
HIV
ایدز (سندرم نقص ایمنی اکتسابی) به پیشرفتهترین مراحل عفونت HIV اشاره دارد که توسط وقوع هر یک از ۲۰ عفونت فرصتطلب یا سرطانهای مرتبط تعریف میشود. HIV قاتل عفونی پیشتاز در جهان میباشد، برآورد شده است که تا کنون ۳۶ میلیون نفر به موجب آن جان خود را از دست دادهاند. بیش از 35/3 میلیون نفر با ایدز دست و پنجه نرم میکنند که 1/2 میلیون نفر از این افراد را نوجوانان (۱۰ الی ۱۹ ساله) و 34/3 میلیون آنها را کودکان تشکیل میدهند. تمامی نوجوانان به دلیل تحولات جسمی و احساسی و افزایش بالقوه رفتارهای پرخطر نسبت به HIV آسیبپذیر میباشند. طبق آمار سال ۲۰۱۲، اکثر کودکان مبتلا در آفریقای جنوبی ساکن هستند که توسط مادران مبتلا به HIV مثبت، در دوران بارداری، زایمان یا شیردهی آلوده شدهاند. روزانه بیش از ۷۰۰ کودک به جمع مبتلایان به HIV میپیوندند. اکثریت افراد مبتلا به HIV در کشورهایی با درآمد پایین یا متوسط زندگی میکنند. اگرچه کشورهای آفریقای جنوبی بیش از سایر نقاط تحت فشار HIV / ایدز میباشند، کشورهای جنوب و جنوب شرقی آسیا، اروپای شرقی، آسیای مرکزی و کشورهای آمریکای لاتین نیز به طرز قابل توجهی تحت تاثیر HIV و ایدز قرار دارند.
در سال ۲۰۱۰ حدود 8/1 میلیون نفر بر اثر ایدز جان خود را از دست دادند. در سال ۲۰۱۱ حدود 5/2 میلیون مورد جدید به ابتلا به HIV در جهان وجود داشته است. در همان سال، حدود 7/1 میلیون نفر بر اثر ابتلا به ایدز جان خود را از دست دادهاند.
برآورد شده است که 3/2 میلیون نفر دیگر در سال ۲۰۱۲ به این ویروس آلوده شده و در همان سال، 6/1 میلیون نفر قربانی HIV / ایدز شدهاند و حدودا ۲۹ میلیون نفر تحت مقررات جدید سال ۲۰۱۳ درخواست دسترسی به درمان و رترو ویروسی را داشتند. در سال ۲۰۱۲ تقریبا ۳۲۰۰۰۰ نفر از میان مبتلایان به HIV به دلیل سل جان خود را از دست دادند.
این تعداد به معنی یک پنجم از 6/1 میلیون مرگ برآورد شده ناشی از HIV در سال مذکور است. اکثریت افرادی که به هر دوی HIV و سل مبتلا هستند، در آفریقای جنوبی سکونت دارند. در کشورهای در حال توسعه که بیشترین تعداد مبتلایان به HIV در جهان را دربردارند، جراحات ناشی از سوزن نیز بیشترین تعداد را به خود اختصاص میدهد. هنگامیکه عوامل دربرگیرنده عوارض جراحت ناشی از سوزن با هم درمیآمیزند، میتوانند خطر ابتلا به عفونت HIV را به یک نفر در هر ۲۰ نفر (با ۵ درصد) افزایش دهند. این عوامل عبارتنداز: جراحت عمقی، خون قابل رویت بر روی ابزار، وضعیت تیتر بالای ویروس در بیمار مانند وضعیت بیمارانی که تازه مبتلا شدهاند یا بیمارانی که در مراحل پایانی به سر میبرند و نیز ابزاری که برای دستیابی به شریان یا ورید مورد استفاده قرار گرفته است. پروفیلاکسی پس از جراحت برای کاهش احتمال عفونت HIV را باید فورا (ظرف مدت ۲ ساعت از قرارگیری در معرض خون) شروع نمود و آن را به مدت یک ماه ادامه داد. این درمان اثرگذار خود را در صورت تاخیر به سرعت از دست میدهد و طبق برخی گزارشات، چنانچه درمان بیش از ۷۲ ساعت با تاخیر همراه باشد، تاثیری نخواهد داشت.
هپاتیت B
تنها در یک سال، حدود ۲۰ میلیون نفر در سراسر جهان، عفونتهای ویروس هپاتیت B را از تزریقات پزشکی غیرایمن دریافت نمودند. از سال ۲۰۰۸ تا ۲۰۱۲، ۳۵ مورد شیوع هپاتیت از مراکز بهداشتی درمانی به مراکز کنترل و پیشگیری از بیماران ایالات متحده آمریکا (CDC) گزارش شده است. باید مورد شیوع، ممکن است هزاران نفر مبتلا شوند، ۳۵ مورد شیوع منجربه اطلاعرسانی به بیش از ۱۰۰۰۰۰ نفر شد که نیاز به انجام آزمایشات هپاتیت داشتند. از بین عفونتهای هپاتیت ویروسی گزارش شده به CDC، و۹۴ درصد موارد شیوع مربوط به بخش تامین سلامت در مراکز غیربیمارستانی رخ داده است.
هپاتیت C
علایم هپاتیت C غالبا از ۲۰ تا ۳۰ سال پس از انتقال ویروس بروز پیدا نمیکنند. تا ۸۵ درصد از کسانی که به عفونت هپاتیت C مبتلا هستند، دچار عفونت کبدی مزمن شده و در معرض خطر سیروز کبدی و سرطان کبد قرار دارند و احتمالا به پیوند کبد نیاز پیدا خواهند نمود.
اقدامات پس از جراحت
زخم را ترغیب کنید که به آرامی خونریزی کند، در حالت ایدهآل آنرا زیر آب جاری بگیرید.
زخم را با آب روان و مقدار زیادی صابون بشویید.
در حین شستن زخم، آنرا نخراشید.
از مکیدن زخم خودداری کنید.
زخم را خشک نموده و آنرا با چسب زخم یا پانسمان ضد آب ببندید.
به دنبال توصیههای پزشکی اضطراری (برای مثال از بخش خدمات بهداشت شغلی) به عنوان پروفیلاکسیهای موثر (داروهایی برای مقابله با عفونت) باشید.
جراحت را به کارفرما گزارش دهید.
هزینهها
هزینههای ناشی از این جراحات میتواند به تنهایی دلیل قانعکنندهای برای استفاده از اقدامات ایمنی مربوط به ابزار تیز و برنده باشد. یک همچنین جراحاتی میتواند هزینههای مستقیم و غیرمستقیم زیادی را برای مراکز بهداشت و درمان درپی داشته باشد.
هزینههای سرسامآور برای جبران خسارت وارده به کارکنان و هزینههای بیمه، مخارج پزشکی، حقوق از دست رفته و کاهش راندمان و هزینههای فردی و اجتماعی مربوط به زندگی روزانه کارکنان مجروح و بیمار از جمله این هزینهها میباشند.
پیامدهای روانی
فشار روحی که برای فرد مجروح و خانوادهی وی ایجاد میشود، میتواند بسیار سنگین باشد. علاوهبر نگرانیهای اولیه، آزمایشاتی که برای تشخیص پاتوژنها انجام میشود، ممکن است ماهها به طول بیانجامد که همین امر موجب ایجاد احساس اضطراب و پریشانی برای مدت بیشتری میگردد. آثار روانی اینگونه جراحات هنوز ارزیابی نشدهاند. کارکنان بخش تامین سلامت با تجربه جراحت، دارای مقیاسهای استرس دریافتی (PSS) و پرسشنامه افسردگی بِک (BDI) بالاتر و اضطراب و افسردگی بیشتری پس از جراحت میباشند. لازم است به پیامدهای روانی جراحات ناشی از سوزن و ابزار تیز توجه خاصی شود.
عدم گزارش
غالبا کارکنان تامین سلامت جراحات خود را که ناشی از ابزار تیز میباشد، گزارش نمیکنند. ۴۰ الی ۷۰ درصد از تمامی جراحات ناشی از سوزن گزارش نمیشوند. برآورد میزان خطر عفونت که کارکنان را تهدید میکند، دشوار است زیرا جراحات ناشی از سوزن و ابزار تیز کمتر از واقع گزارش شده و ممکن است اقدامات نظارت بر بهداشت در محل وجود نداشته باشد.
پیشگیری
برنامه مربوط به پیشگیری از جراحات باید شامل نحوه استفاده کارفرما از ترکیبی از مهندسی (مانند ارائه سیفتی باکس) و کنترل عملکرد، حصول اطمینان از استفاده از لباس و تجهیزات محافظ شخصی، آموزش، مراقبتهای پزشکی، واکنش هپاتیت B و استفاده از علائم و برچسبها در کنار سایر مقررات باشد[۷]. باید دستورالعملهای خاص، مشابه دستورالعملهای اداره ایمنی و بهداشت در مشاغل آمریکا (OSHA) که میزان وقوع جراحات ناشی از سوزن را تا ۸۸ درصد کاهش دادهاند، توسط سایر کشورها مورد استفاده قرار گیرند. این دستورالعملها عبارتنداز: آموزش کارکنان تامین سلامت که باید دائما برای کارکنان جدید و نیز برای کارکنان فعلی به صورت دورهای انجام شود، کنترل دورهای توسط بازرسان منصوب که دارای دانش روشهای پیشگیری از جراحات ناشی از ابزار تیز در میان کارکنان تامین سلامت باشند، معرفی و آموزش استفاده از تجهیزاتی که موجب پیشگیری از جراحات ناشی از ابزار تیز میشود، همچنین باید یک سیستم پیشرفته نظارت بر جراحات ناشی از ابزار تیز، قابل استفاده توسط کارکنان نیز معرفی شود.
هیچگونه فرآیند ایمنسازی در برابر HIV یا هپاتیت C و هیچگونه اقدام پروفیلاکسی پس از دریافت ویروس هپاتیت C وجود ندارد. تنها راه حل آن، پیشگیری از عفونت از طریق جلوگیری از خطر قرارگیری در معرض این ویروسها میباشد. با وجود اینکه این خطرات قابل پیشگیری هستند، اغلب به عنوان بخشی از کار در نظر گرفته میشوند. دلایلی که موجب موفقیت در کاهش جراحات ناشی از سوزن و سایر ابزار تیز میشوند، شامل حذف درپوشگذاری مجدد، استفاده از ابزار با سوزن ایمن، ظروف جمعآوری پسماند تیز (سیفتی باکس)، دستکش، تجهیزات محافظ شخصی و اقدامات احتیاطی جهانی میباشد. رایجترین تخلفات شامل نبود کنترل مهندسی، بازبینی سالیانه طرح کنترل جراحات ناشی از ابزار تیز، مدارک مشارکت کارکنان در ارزیابی و انتخاب دستگاه، بازبینی سالیانه ابزار پزشکی و ارزیابی پزشکی پس از جراحت میباشد. همچنین نحوه ارزیابی خطرات عبارت استاز: مشخصنمودن خطرات و افرادی که در معرض خطر قرار دارند، ارزیابی و اولویتبندی خطرات، تصمیمگیری در مورد اقدامات پیشگیرانه، اقدام، نظارت و بازبینی
.
ویژگی ابزار ایمنی
· ابزار فاقد سوزن باشد
· ویژگی ایمنی بخش جداییناپذیر از ابزار باشد
· ترجیحا دستگاه به صورت منفعل عمل کند (بدون نیاز به فعالسازی توسط کاربر). در صورت نیاز به فعالسازی توسط کاربر، باید بتوان ویژگی ایمنی آنرا به کمک یک دست فعال نمود و دستهای کاربر دور از تماس با ابزار تیز قرار گیرد.
· کاربر به راحتی از فعال بودن ایمنی دستگاه اطمینان حاصل کند
· در حین فرآیند دفع، ویژگی ایمنی دستگاه غیرفعال نشده و تا پایان فرآیند باقی بماند.
· مطمئن
· با استفاده آسان و کاربردی
· ایمن و موثر برای مراقبت از بیمار
دفع
برآورد شده است که یک سوم از کل جراحات ناشی از ابزار تیز و برنده به فرآیند دفع مربوط میشود. در میان کسانیکه عمل خونگیری را انجام میدهند، ۲۲ درصد از جراحات ناشی از ابزار تیز در حین یا پس از انجام فرآیند دفع رخ داده است که اغلب ناشی از بیش از حد پُر بودن ظروف دفع پسماندهای تیز بوده است. به توصیه CDC باید این ظروف را زمانیکه از دو سوم تا سه چهارم پر شدهاند، تعویض نمود.
سیفتی باکس
با انتخاب مکان مناسب برای قراردهی ظروف دفع پسماندهای تیز (سیفتی باکس) باید اطمینان حاصل نمود که این ظروف به آسانی قابل رویت و در دسترسی افقی برای کاربر میباشند. لازم است کاربران نسبت به دهانه ظرف، یک دید واضح و بدون مانع داشته باشند. ظرف باید در دسترس قرار داشته باشد. محل نصب این ظروف باید پایینتر از خط دید ۹۵ درصد از کارکنان باشد. این ظروف باید در صورت قراگیری بر روی سطح افقی و نیز هنگام استفاده به صورتیکه بر روی برچسب محصول ذکر شده، بر روی گیره، پایه یا دیوار ثابت باقی بماند. همچنین توجه به موارد ذیل لازم است:
· این ظروف باید در برابر سوراخ شدن، نشت و ضربه مقاوم باشند
· باید ظرف، برچسبها، وسایل هشداردهنده و پایهها با دوام باشند
· این ظروف باید در صورت لزوم قابل اتوکلاو باشند
· باید در اندازهها و حجمهای مختلف موجود باشند
· در صورت لزوم، باید دارای ویژگیهای ایمنی کمکی نیز باشد (یعنی با دسترسی محدود به ابزار تیز موجود در ظرف)
· مکانیسم درب آن باید مانع از جراحات ناشی از سوزن شود.
تشکر از مجلهی پل ایدهآل پارس
|